Αποκατάσταση Ηλικιωμένων μετά από Οστεοπορωτικά Κατάγματα στην Σπονδυλική Στήλη
Τα Οστεοπορωτικά Κατάγματα συμβαίνουν με αυξημένη συχνότητα στον πληθυσμό, δεδομένου ότι αυξάνει σταθερά αυτός της μεγάλης ηλικίας, με συνέπεια η Οστεοπόρωση να αποτελεί μείζον κοινωνικό και ταυτόχρονα ιατρικό πρόβλημα. Αυτά τα Οστεοπορωτικά Κατάγματα μπορούν να συμβούν κατεξοχήν στη Σπονδυλική Στήλη και συχνότατα επίσης στην περιοχή των ισχίων και των άνω άκρων.
Έχει διαπιστωθεί ότι λόγω συνυπαρχόντων ή προκυπτόντων ιατρικών προβλημάτων, η θνησιμότητα των ασθενών στα επόμενα δύο χρόνια από την πρόκληση του κατάγματος, είναι 1,5 φορά μεγαλύτερη από εκείνη του μέσου πληθυσμού της ίδιας ηλικίας και είναι περίπου η ίδια με εκείνη των ηλικιωμένων που έχουν υποστεί κατάγματα του ισχίου.
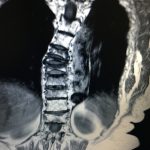
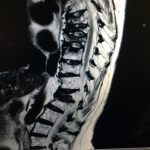
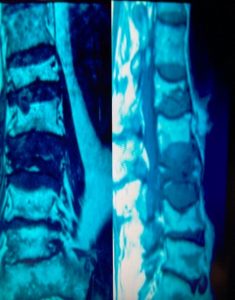
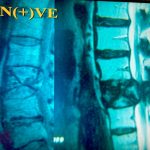
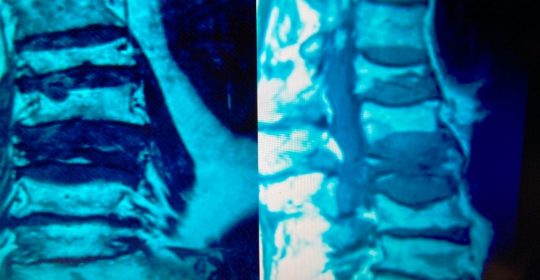
Τα Οστεοπορωτικά Κατάγματα της Σπονδυλικής Στήλης, που είναι και το κύριο αντικείμενο αυτής της μελέτης, έχουν σαν αποτέλεσμα την Κυφωτική και Σκολιωτική παραμόρφωση της (εικόνα 1 α,β) . Οι μεταβολές αυτές συνοδεύονται όπως εύκολα γίνεται αντιληπτό με έντονο πόνο σε όλη την έκταση της Σπονδυλικής Στήλης.
- a
- b
Εικόνα 1 α,β : Μαγνητική Τομογραφία της Σπονδυλικής Στήλης, προσθιοπισθία (coronal) και οβελιαία (sagittal) λήψη, Ακολουθία Τ2. Παρατηρείται η ύπαρξη πολλών οστεοπορωτικής αιτιολογίας καταγμάτων, συνεπεία των οποίων έχει προκληθεί σκολιωτική και κυφωτική παραμόρφωση της Σπονδυλικής Στήλης.
Τα κατάγματα στη Σπονδυλική Στήλη προκαλούνται κυρίως μετά από πτώση. Αυτό οφείλεται σε μεγάλο βαθμό στην μείωση των εγκεφαλικών λειτουργιών λόγω ηλικίας, συνυπάρχουν δε και παραμορφώσεις λόγω Οστεοαρθρίτιδας των ισχίων και των γονάτων που επηρεάζουν την ισορροπία του σώματος. Η συντηρητική αντιμετώπιση αυτών των κακώσεων συνήθως γίνεται με παρατεταμένο κλινοστατισμό που συνοδεύεται με λήψη αναλγητικών-οπιοειδών φαρμάκων που επηρεάζουν αρνητικά τη διαύγεια των ατόμων και την εγκεφαλική λειτουργία τους.
Είναι σημαντικό να τονισθεί ότι η παρατεταμένη παραμονή του ασθενούς στο κρεββάτι αυξάνει ακόμη περισσότερο την απώλεια της οστικής και της μυϊκής μάζας, επηρεάζει δηλαδή όλο το μυοσκελετικό σύστημα, επιπλέον δε προκαλεί διαταραχή της ισορροπίας του ατόμου που γίνεται αντιληπτή στην προσπάθεια τους ασθενούς να σταθεί και να περπατήσει. Συχνότατα η παρατεταμένη παραμονή στο κρεββάτι προκαλεί περαιτέρω καθίζηση του σπονδύλου και η λήψη αντι-οστεοπορωτικών φαρμάκων δεν την αποτρέπει, εκτός του ότι είναι γενικά αναποτελεσματική στα ηλικωμένα άτομα λόγω μειωμένης ανταπόκρισης του οργανισμού στα φάρμακα αυτά. Η κινητοποίηση των ατόμων αυτών με Θωρακο-Οσφυϊκούς Κηδεμόνες–Zώνες δεν αποτρέπει την προοδευτική περαιτέρω καθίζηση των σπονδύλων.
Εκ των ανωτέρω είναι φανερό ότι η παραμονή των ηλικιωμένων ατόμων στο κρεββάτι μόνο αρνητικές επιπτώσεις έχει, γεγονός που κάνει αναγκαία τη γρήγορη αποκατάσταση και κινητοποίηση των ατόμων αυτών.
Για να αποφευχθούν οι αρνητικές αυτές επιπτώσεις πρέπει το ταχύτερο δυνατόν να σταθεροποιηθεί η Σπονδυλική Στήλη για να μειωθεί ο πόνος, προκειμένου να επανέλθει ο ασθενής στις κανονικές καθημερινές του δραστηριότητες.
Η αντιμετώπιση η οποία εφαρμόζεται τις τελευταίες δύο δεκαετίες είναι η ενίσχυση των σπονδυλικών σωμάτων με έγχυση Poly-Μethyl-Μetha-Crylate (PMMA-«τσιμέντο») με χειρουργικές μεθόδους περιορισμένης επεμβατικότητας. Η τεχνική αυτή ονομάζεται «Κυφοπλαστική – Σπονδυλοπλαστική».Είναι δε μια ασφαλής και αποτελεσματική τεχνική η οποία αντιμετωπίζει άμεσα τον πόνο σε ποσοστό 95% και επιτυγχάνει διόρθωση της Σπονδυλικής Παραμόρφωσης και αποκαθιστά το ύψος του κατεαγότος σπονδύλου. Οι εγχύσεις αυτές πραγματοποιούνται στο χειρουργείο υπό συνεχή ακτινοσκοπικό έλεγχο, συνήθως υπό γενική αναισθησία και ο ασθενής παραμένει στο νοσοκομείο για μια ημέρα (εικόνα 2.α,β,γ).
- a
- b
- c
Εικόνα 2-α,β,γ : Με την τεχνική του Baloon-Κυφοπλαστικής πραγματοποιήθηκαν Κυφοπλαστικές (έγχυση Poly-Methyl-Metha-Crylate (PMMA)-«τσιμέντο» σε ένα ή σε πολλά σπονδυλικά σώματα.
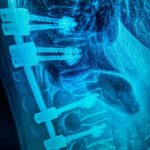
Η ενίσχυση του οστεοπορωτικού καταγματικού σπονδύλου και σπονδύλων, γίνεται ακόμη ασφαλέστερη όταν το Poly-Methyl-Metha-Crylate (ΡMMA) χορηγηθεί εντός εκπτυσσόμενου κλωβού από τιτάνιο, ο οποίος τοποθετείται με ειδική τεχνική εντός του σπονδυλικού σώματος. Το εγχεόμενο PMMA παραμένει εντός του κλωβού και κατ΄αυτό τον τρόπο περιορίζονται σημαντικότατα οι κίνδυνοι διαφυγής του PMMA ειδικά προς τον σπονδυλικό σωλήνα.
- α
- β
- γ
Εικόνα 3, α,β,γ: Αποκατάσταση των Οστεπορωτικών Σπονδυλικών Καταγμάτων με εκπτυσσόμενο κλωβό εκ τιτανίου προς τον σπονδυλικό σωλήνα.
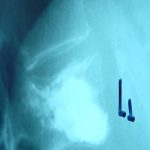
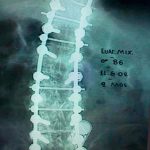
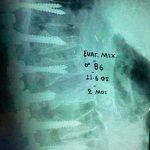
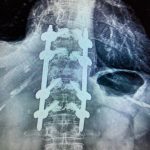
Σε ειδικές περιπτώσεις απαιτείται να γίνει και εσωτερική σταθεροποίηση της περιοχής του κατάγματος με σύστημα κοχλιών και ράβδων (εικόνα 4 α,β)
Εικόνα 4 α,β : προεγχειρητική πλαγία και προσθιοπισθία ακτινογραφία της Θ.-ΟΜ.Σ.Σ του Ε.Μ. 86 χρονών. Παρατηρείται η ύπαρξη πολλών σπονδυλικών καταγμάτων συνεπεία οτεοπόρωσης.
Εικόνα 5 α,β, :Μαγνητική Τομογραφία της Οσφυϊκής Μοίρας της Σπονδυλικής Στήλης. Προσθιοπισθία και πλαγία λήψη. Παρατηρείται καθίζηση λόγω οστεοπόρωσης των σωμάτων πολλών οσφυϊκών σπονδύλων
- α
- β
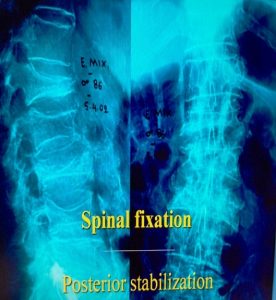
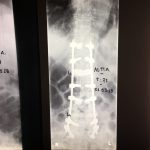
Εικόνα 6 α, β : Προσθιοπισθία (α) και πλαγία (β) ακτινογραφία της Σπονδυλικής Στήλης, δύο μήνες μετά τη χειρουργική επέμβαση. Η σταθεροποίηση της οστεοπορωτικής Σπονδυλικής Στήλης έχει επιτευχθεί με την εφαρμογή συστήματος σπονδυλοδεσίας εκτεινόμενη από τον 11ο Θωρακικό μέχρι τον 1ο ιερό σπόνδυλο.
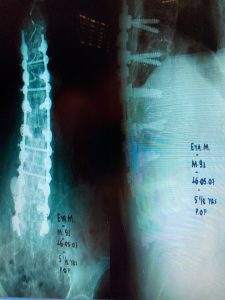
Εικόνα 7α,β,γ: Προσθιοπισθία και πλαγία ακτινογραφία της Σπονδυλικής Στήλης, 5 ½ χρόνια μετά τη χειρουργική επέμβαση. Η σπονδυλοδεσία παραμένει σε αρίστη κατάσταση. Ο πάσχων παραμένει δραστήριος, σε ηλικία 91 χρονών, μετά τη χειρουργική επέμβαση.
- α
- β
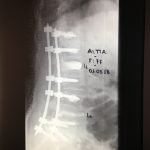
Εικόνα 8-α,β Μετεγχειρητική προσθιοπισθία (α) και πλαγία (β) ακτινογραφία της Σπονδυλικής Στήλης της Α.Β., 67 χρονών. Έχει προκληθεί κάταγμα του 12ου Θωρακικού σπονδύλου οστεοπορωτικής αιτιολογίας. λόγω της παρέλευσης εβδομάδων από την πρόκληση του κατάγματος, επιλέχθηκε η τεχνική κατά την οποία η αποκατάσταση του ύψους του καταγματικού σπονδύλου επετέχθη εμμέσως δια της διαδερμικής εφαρμογής ειδικών αυλοφόρων βιδών και ράβδων σε εκατέρωθεν παρακείμενους σπονδύλους και διάτασης. Δια μέσου των αυλοφόρων βιδών γίνεται η έγχυση ΡΜΜΑ εντός των σπονδυλικών σωμάτων, αυξάνοντας σημαντικά τη σταθερότητα της σπονδυλοδεσίας.
- α
- β
Εικόνα 9 α,β : Προσθιοπισθία (α) και πλαγία (β) μετεγχειρητική ακτινογραφία της Θωρακο-Οσφυϊκής Μοίρας της Σπονδυλικής Στήλης. η ανάταξη και στυαθεροποίηση του κατάγματος έχει πραγματοποιηθεί δια διαυχενικών βιδών και ράβδων, που τοποθετήθηκαν διαδερμικά. Μέσα από τις αυλοφόρες βίδες διοχετεύθηκε Poly-Methyl-Metha-Crylate (PMMA) για να επιτευχθεί καλή σταθεροποίηση των βιδών εντός των οστεοπορωτικών σπονδυλικών σωμάτων.
- α
- β
- γ
Εικόνα 10-α,β,γδ,ε : (α) Πλαγία ακτινογραφία της ΟΜΣΣ της Σπονδυλικής Στήλης. Παρατηρείται εκρηκτικό κάταγμα του 3ου οσφυϊκού σπονδύλου. β,γ : Προεγχειρητική Μαγνητική ακτινογραφία της ΟΜΣΣ της Σπονδυλικής Στήλης. Οβελιαία (sagittal) λήψη, Ακολουθία Τ2. Παρατηρείται η ύπαρξη εκρηκτικού κατάγματος του 3ου Οσφυϊκού σπονδύλου και πίεση του νωτιαίου σάκου λόγω παρεκτόπισης οπισθίως τμήματος του σπονδυλικού σώματος. . δ,ε : Προσθιοπισθία και πλαγία μετεγχειρητική ακτινογραφία. Προκειμένου να αποσυμπιεσθούν τα νευρικά στοιχεία (νευρικές ρίζες) και να σταθεροποιηθεί η σπονδυλική στήλη, έγιναν :
1. Κατόπιν οπισθιο-περιτοναϊκής προσπέλασης, αφαιρέθηκε το κατεστραμμένο σώμα του 3ου Οσφυϊκού σπονδύλου, λόγω του οστεοπορωτικής αιτιολογίας κατάγματος. Το σπονδυλικό σώμα υποκαταστάθηκε από ειδικό κύλινδρο εκ τιτανίου, το εσωτερικό του οποίου γέμισε με οστικό αλλομόσχευμα και οστικό από τον σπασμένο σπόνδυλο. Συμπληρωματικά η πρόσθια στήριξη ολοκληρώθηκε από πλάκα σπονδυλοδεσίας μεταξύ του 3ου και 4ου Οσφυϊκού σπονδύλου.
2. Για την πληρέστερη σταθεροποίηση, η πρόσθια σπονδυλοδεσία συμπληρώθηκε με οπίσθια σπονδυλοδεσία (βίδες-ράβδοι) που κάλυψε την περιοχή από τον 1ο μέχρι τον 5ο Οσφυϊκό σπόνδυλο.
Μετά την πραγματοποίηση είτε της Κυφοπλαστικής – Σπονδυλοπλαστικής σε ένα η περισσότερα σπονδυλικά σώματα, είτε της σταθεροποίησης δια σπονδυλοδεσίας της Σπονδυλικής Στήλης, ο ασθενής μπορεί και πρέπει να κινητοποιηθεί άμεσα, εντούτοις όμως η μεγάλη παραμονή στο κρεββάτι και η λήψη αναλγητικών, κυρίως οπιοειδών, έχει επηρεάσει την ικανότητά του να ισορροπεί και να βαδίζει.
Αυτός είναι κυρίως ο λόγος που οι ασθενείς αυτοί χρειάζονται περαιτέρω αντιμετώπιση σε ειδικά Κέντρα Αποκατάστασης. Στα κέντρα αυτά οι εξειδικευμένοι Φυσίατροι και Φυσιοθεραπευτές εφαρμόζουν ειδικά προγράμματα εκμάθησης των ασθενών να ανακτήσουν την ικανότητα ισορροπίας και βάδισης.
Σημαντικό επίσης είναι μέσω των ασκήσεων να επανέλθει γενικότερα η λειτουργικότητα του μυοσκελετικού συστήματος, αυξάνοντας ταυτόχρονα την οστική και μυϊκή μάζα και βελτιώνοντας ταυτόχρονα την καρδιο-αναπνευστική λειτουργία.
Η παραμονή των ατόμων αυτών στο Κέντρο Αποκατάστασης δεν μπορεί να είναι βραχείας διαρκείας λόγω του ότι η απορρύθμιση των συστημάτων εγκεφαλικής λειτουργίας – ισορροπίας και του μυοσκελετικού συστήματος δεν επανέρχεται σύντομα αλλά αντίθετα, όσο μεγαλύτερο το διάστημα ο ασθενής ήταν αδρανής, τόσο και μεγαλύτερος είναι ο χρόνος που απαιτείται για την αποκατάστασή του.
Στο Κέντρο Αποκατάστασης πέραν της ενίσχυσης του μυοσκελετικού συστήματος δίνεται έμφαση και στα υπόλοιπα θέματα των σχετικών με την Οστεοπόρωση, με χορήγηση αντι-οστεοπορωτικών φαρμάκων, έλεγχο του γαστρεντερικού, καρδιο-αναπνευστικού συστήματος κ.λ.π.
Είναι αντιληπτό ότι η συνολική αντιμετώπιση των ηλικιωμένων που έχουν υποστεί Οστεοπορωτικής Αιτιολογίας Κατάγματα απαιτεί συνεργασία Ορθοπαιδικών Χειρουργών και Κέντρων Αποκατάστασης διότι οι ηλικιωμένοι ασθενείς παρουσιάζουν μία γενικότερη διαταραχή του μυοσκελετικού συστήματος και των εγκεφαλικών λειτουργιών τους.
.
Βιβλιογραφία
1.Pinto D.,Alshahrani M., Chapurlat R.,et al: The Global Approach to rehabilitation following an Osteoporotic fragility Fracture: A review of the rehabilitation working group of the International Osteoporosis Foundation-USA, 33(3), 2022-20-01, DOI 10.1007/s00198-021-06240-7.
2.Mehrsheed Sinaki: Critical Appraisal of Physical Rehabilitation Measures after Osteoporotic Vertebral Fracture. Osteoporosis International 14, 77-779 (2003)
3.Karen L.Barker,Muhammad k.Javaid, et al.: Physiotherapy Rehabilitation for Osteoporotic Vertebral fracture (PROVE): Study protocol for a randomized controlled trial. PMID 24422876, DOI: 10.1186/1745-6215-15-22.
4.Hae-Dong jang, Eung-Ha Kim et al: Current Concepts in the Management of Osteoporotic Vertebral Fractures:A Narative Review. Asian Spine J 2020 Dec: 14(6):898-909. DOI : 10.31616/ASJ.2020.0594.
5.Zhegnwei Xu, Dingjun Hao et al.: Surgical Options for Symptomatic Old Osteoporotic Vertebral Compression fracture: A Retrospective study of 238 cases. BMC Surgery 21, Article Number 22(2021).
6.Solene Prost, Sebastien Pesenti et al.: Treatment of Osteoporotic Vertebral Fracture. Orthopaedics and Traumatology Surgery & Research.. DOI.ORG/10.1016/j.otsr.2020.102779
7.Belgin Erhan, Yaptak Ataker : Rehabilitation of patients with Osteoporotic Fractures. Journal of Clinical Densitimetry. Vol. 23, issue 3, October-November 2020, p.p.534-538. https://doi.org/10.1016/j.joed.2020.06.006.
8.Michael Pfeifer et al: Musculoskeletal Rehabilitation in Osteoporosis : A Review for the ASBMR Working Group on Musculoskeletal Rehabilitation. JBMR https://doi.org/10.1359/JBMR.040507.
Leave a reply →